Contenuto
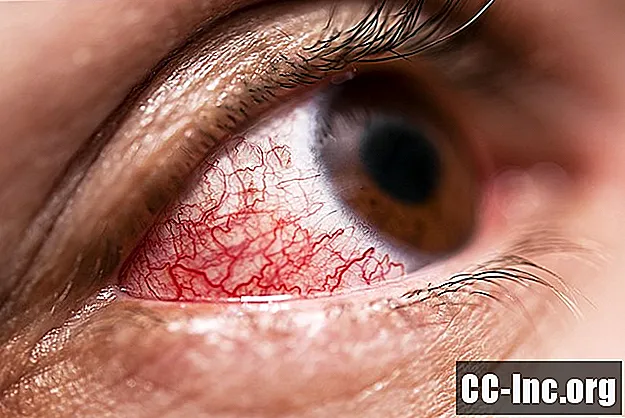
La scleromalacia perforans è una forma rara ma grave di sclerite, una malattia infiammatoria che colpisce il rivestimento esterno bianco dell'occhio, chiamato sclera. Conosciuta anche come sclerite necrotizzante senza infiammazione, la scleromalacia perforans è generalmente asintomatica (senza sintomi) ma può causare irritazione e arrossamento oculare indolore. Nel tempo, tuttavia, la scleromalacia perforans può causare un aumento anomalo della pressione dell'occhio interno, con conseguenti disturbi visivi e, in rare occasioni, la rottura spontanea dell'occhio.La scleromalacia perforans è più comunemente osservata nelle persone anziane con malattie autoimmuni di vecchia data, come l'artrite reumatoide. Se individuata precocemente, la scleromalacia perforans può essere trattata con immunosoppressori e farmaci antinfiammatori, sebbene la risposta al trattamento sia variabile nella migliore delle ipotesi.
Perché hai bisogno di un esame della vistaSintomi
Nella maggior parte delle persone, la scleromalacia perforans è del tutto asintomatica e viene riconosciuto solo lo sviluppo di macchie o noduli giallastri o ingrigiti sulla sclera (tipicamente in entrambi gli occhi). Le persone con la malattia spesso si lamentano di arrossamento degli occhi, secchezza e irritazione, ma per il resto non subiscono alcuna perdita della vista.
Con il progredire della malattia, tuttavia, i noduli possono causare la morte dei tessuti sottostanti, una condizione nota come necrosi sclerale. Col tempo, i tessuti della sclera inizieranno a separarsi e liberarsi, lasciando esposto lo strato vascolare sottostante dell'occhio (chiamato coroide).
Quando ciò si verifica, la scleromalacia perforante può manifestarsi con una cascata di problemi agli occhi, tra cui:
- Astigmatismo (cambiamenti nella forma degli occhi)
- Stafiloma (rigonfiamento nel punto debole del bulbo oculare)
- Uveite anteriore (infiammazione dello strato intermedio dell'occhio, chiamata uvea)
- Cataratta (annebbiamento dell'occhio)
- Glaucoma (aumento della pressione dell'occhio interno)
Alcune di queste complicanze, come la cataratta e il glaucoma, si verificano a seguito dell'uso di corticosteroidi a lungo termine in persone con malattie autoimmuni. L'uso di corticosteroidi come il prednisone sembra aumentare la progressione della scleromalacia perforante e il rischio di complicanze.
Circa il 60% delle persone con scleromalacia perforante sperimenterà un certo grado di perdita della vista.
In rare occasioni, l'assottigliamento degli strati oculari può causare la rottura spontanea del bulbo oculare, denominata perforazione globale. Sebbene questo sia più comunemente osservato nelle persone con glaucoma grave, può anche verificarsi solo con traumi minori a causa della vulnerabilità dei tessuti oculari che si assottigliano.
Se non trattata in modo appropriato, la perforazione globale nelle persone con scleromalacia perforans può non solo provocare cecità ma anche la perdita dell'occhio stesso.
6 condizioni che causano secchezza oculareCause
La scleromalacia perforans è più comunemente osservata nelle donne anziane con artrite reumatoide di vecchia data (una forma autoimmune di artrite). Altre condizioni autoimmuni strettamente legate alla malattia includono la spondilite anchilosante, il lupus, la gotta e la granulomatosi con poliangite.
La causa della scleromalacia è in gran parte sconosciuta, ma si ritiene che sia il risultato del graduale accumulo di immunocomplessi nell'occhio. I complessi immunitari sono un gruppo anormale di cellule causato dal legame di anticorpi autoimmuni agli antigeni nei tessuti (in questo caso, i tessuti sclerali).
L'accumulo di immunocomplessi può causare cambiamenti strutturali alla sclera così come l'ostruzione graduale di minuscoli vasi sanguigni nella coroide sottostante. È l'ostruzione permanente di questi vasi che causa la morte dei tessuti.
Sebbene la scleromalacia perforans sia in gran parte considerata come una malattia di una persona anziana, la lenta progressione del disturbo associata alla mancanza di sintomi evidenti suggerisce che la malattia può iniziare ben prima dei 50 anni.
Meno comunemente, la scleromalacia perforans è collegata a infezioni e condizioni che danneggiano direttamente la sclera, tra cui l'herpes zoster oftalmico, la sifilide oculare e la malattia del trapianto contro l'ospite (GvHD).
Il legame tra artrite e problemi agli occhiDiagnosi
La scleromalacia perforans è più comunemente individuata da un membro della famiglia, quando si guarda allo specchio o durante una visita oculistica di routine. Le macchie giallastre o grigiastre possono talvolta lasciare il posto a un rigonfiamento nero-bluastro poiché la desquamazione (spargimento) dei tessuti sclerali rivela lo strato coroidale sottostante.
La Scleromalacia perforans può essere diagnosticata da un oftalmologo con la combinazione di un esame fisico dell'occhio e una lampada a fessura (un microscopio che visualizza l'interno dell'occhio con un fascio di luce ad alta intensità). La lampada a fessura rivelerà generalmente una riduzione del numero e delle dimensioni dei vasi sanguigni nella parte posteriore dell'occhio, dando ai tessuti un aspetto quasi bianco porcellana.
Nella maggior parte dei casi, la scleromalacia perforans può essere diagnosticata sulla base dei soli sintomi clinici, in particolare se esiste una storia di lunga data di malattia autoimmune.
Test di laboratorio
Se la causa è incerta, possono essere eseguiti esami del sangue per escludere altre possibili cause. Questi includono una conta dei globuli bianchi (WBC), proteina C-reattiva (CRP) e velocità di sedimentazione degli eritrociti (ESR). Livelli elevati di uno qualsiasi di questi indicano che è coinvolta un'infezione o un processo infiammatorio, nessuno dei quali è intrinsecamente associato alla scleromalacia perforante.
D'altra parte, se una persona con sintomi di scleromalacia perforans non ha una storia di malattia autoimmune, deve essere eseguito uno screening degli autoanticorpi sierici per determinare se è coinvolta una malattia autoimmune non diagnosticata.
Non ci sono esami del sangue che possono diagnosticare la scleromalacia perforante.
5 modi in cui il lupus colpisce gli occhiStudi di imaging
A volte, può essere ordinata una tomografia computerizzata (TC) se un esame della vista non fornisce prove sufficienti della malattia. Dopo la revisione, la scansione di solito rivela aree di calcificazione (depositi di calcio) dove i tessuti sclerali sono stati liberati e assottigliati.
La fluorangiografia, una tecnica utilizzata per mappare i vasi sanguigni con un colorante fluorescente iniettato, può aiutare a determinare se c'è un'ostruzione vascolare permanente o se la condizione è solo temporanea.
Cos'è un colpo d'occhio?Trattamento
Il trattamento della scleromalacia perforante può essere impegnativo, soprattutto perché di solito viene diagnosticato solo quando la malattia è avanzata e si sono già verificati danni irreparabili agli occhi. Anche così, alcuni trattamenti possono rallentare o arrestare la progressione della malattia.
Non esiste un trattamento specifico per la scleromalacia perforans e i trattamenti utilizzati hanno diversi gradi di successo.
I trattamenti e le procedure comunemente usati includono:
- Farmaci antinfiammatori non steroidei (FANS): Sebbene la scleromalacia perforans non sia infiammatoria, molte delle cause e delle complicanze della malattia lo sono. I FANS come Advil (ibuprofene), Ocufen (flurbiprofene) e Tivorbex (indometacina) sono tra le opzioni farmacologiche comunemente utilizzate.
- Immunomodulatori: Poiché la scleromalacia perforans è in gran parte determinata dall'autoimmunità, gli immunomodulatori possono essere utilizzati per ridurre la risposta autoimmune e prevenire la progressione della malattia. Le opzioni includono Cytoxan (ciclofosfamide), metotrexato, Imuran (azatioprina) e CellCept (micofenolato mofetile) oltre a farmaci biologici come Enbrel (etanercept), Remicade (infliximab), Rituxan (rituximab) e Kineret (anakinra).
- Agenti topici: La Scleromalacia perforans è caratterizzata da secchezza oculare, arrossamento e irritazione e generalmente beneficia di colliri lubrificanti. Alcuni medici prescriveranno colliri al versenato di sodio per prevenire il deterioramento del collagene nella sclera e la lenta perdita (sebbene i benefici effettivi del trattamento rimangano sconosciuti). Lo stesso vale per la ciclofosfamide topica.
- Chirurgia dell'innesto sclerale: nel raro caso in cui si verifichi una perforazione globale, è possibile eseguire un intervento chirurgico per riparare l'area rotta con tessuti sclerali da un donatore di trapianto. I benefici dell'intervento devono essere valutati con le possibili conseguenze dato l'aumento del rischio di rigetto del trapianto e altre complicazioni negli anziani. La chirurgia dell'innesto sclerale è probabilmente più appropriata per gli adulti che sono a rischio di perforazione piuttosto che per quelli che hanno già subito una rottura.
Prognosi
Come per il trattamento della scleromalacia perforante, la prognosi della malattia può variare enormemente, informata da tutto, dall'età e dalla salute generale di una persona alla moltitudine di fattori di rischio che influenzano l'astigmatismo, la cataratta, il glaucoma e altre condizioni degli occhi. La maggior parte delle persone con complicanze in stadio avanzato sperimenterà una graduale riduzione della vista a causa dell'astigmatismo.
Probabilmente, la preoccupazione maggiore è il disturbo autoimmune sottostante alla base della malattia. Spesso, la progressione della scleromalacia perforans è un segnale che anche la malattia sottostante sta progredendo.
Uno di questi esempi è l'artrite reumatoide, in cui l'accumulo di immunocomplessi in tutto il corpo può portare a vasculite reumatoide (infiammazione e restringimento dei vasi sanguigni). La scleromalacia perforante sintomatica spesso precede la vasculite reumatoide e può rappresentare una bandiera rossa per una malattia grave.
Se non trattata adeguatamente, tra il 36% e il 45% delle persone con scleromalacia perforans e vasculite reumatoide morirà entro tre anni (rispetto a solo il 18% delle persone con solo vasculite reumatoide).
Una parola da Verywell
La scleromalacia perforans è una condizione rara ma grave, in particolare negli anziani che sono già a maggior rischio di perdita della vista. Come con la maggior parte delle malattie, la diagnosi precoce della scleromalacia perforans è associata a risultati migliori.
Pertanto, non dovresti mai ignorare lo scolorimento del bianco degli occhi o considerarli una "parte normale dell'invecchiamento". Falli controllare da un oftalmologo (piuttosto che da un ottico o optometrista) anche se non hai fattori di rischio per la malattia, come l'età avanzata, il sesso femminile o la malattia autoimmune.
Quando vedere un medico per il dolore agli occhi