Contenuto
Dopo aver mangiato cibi caldi e speziati, alcune persone sudano dal viso: labbra, fronte, naso e cuoio capelluto. Per molti, questo riflesso trigeminovascolare è del tutto normale.Tuttavia, sudorazione dal viso dopo aver mangiato qualunque il tipo di cibo è indicativo di una condizione chiamata sudorazione gustativa o iperidrosi gustativa. Inoltre, questo inizio di sudorazione può derivare non solo dall'effettiva masticazione del cibo, ma anche dal pensare o dal parlare del cibo.
I sintomi comuni della sudorazione gustativa includono sudorazione, arrossamento, arrossamento e fastidio generale avvertito a livello delle guance. Più raramente, le persone con questa condizione sentono calore o dolore durante la masticazione.
La sudorazione gustativa può essere molto fastidiosa e avere un impatto sostanziale sulla qualità della vita di una persona. Secondo Sood e coautori, la sudorazione gustativa "può causare una considerevole incapacità sociale che va dalla necessità di lavarsi regolarmente all'essere praticamente costretti a casa". In altre parole, la costante necessità di "asciugare" il sudore può renderlo difficile per alcuni di lasciare la casa.
L'iterazione più comune dell'iperidrosi gustativa è la sindrome di Frey. La sindrome di Frey si riferisce a una sudorazione e arrossamento lungo la distribuzione del nervo auricolo-temporale. Il nervo auricolo-temporale fornisce sensazioni ai lati della testa. La sindrome di Frey è anche chiamata iperidrosi gustativa della guancia.
Cos'è la sindrome di Frey?
La sindrome di Frey è rara.
Essenzialmente, la sindrome di Frey deriva da un ricablaggio difettoso dei nervi responsabili della salivazione, della sudorazione e del rossore. Prende il nome dalla neurologa francese Lucia Frey, che nel 1923 descrisse la condizione come "sindrome del nervo auricolo-temporale".
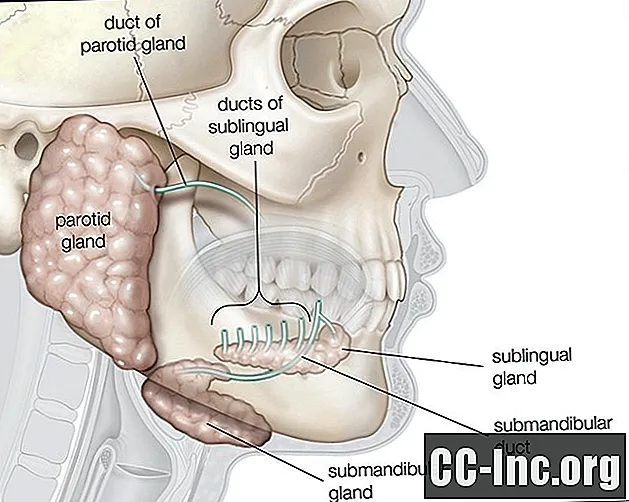
Frey ha pubblicato un rapporto che descriveva in dettaglio la sua omonima malattia dopo aver curato un soldato polacco che soffriva di sudorazione gustativa dopo aver subito una ferita da arma da fuoco infetta che interessava la ghiandola parotide. La ghiandola parotide è la più grande delle ghiandole salivari e si trova a livello della guancia. Secerne la saliva, che aiuta a digerire e inumidire il cibo. Sebbene Frey non fosse il primo medico a prendere atto della condizione, fu la prima a coinvolgere il nervo auricolo-temporale nello sviluppo di questa malattia.
Il rilascio di saliva da parte della ghiandola parotide è mediato da un complesso arco riflesso che coinvolge il nervo auricolo-temporale. Nelle persone con sindrome di Frey, dopo una lesione al nervo auricolo-temporale, questo nervo si rigenera in modo anomalo. Invece di solo fornendo innervazione parasimpatica alla ghiandola parotide, che comporterebbe una normale salivazione dopo l'introduzione del cibo, le fibre parasimpatiche del nervo auricolo-temporale anche rigenerarsi per fornire innervazione alle ghiandole sudoripare e ai vasi sanguigni sottocutanei, provocando rispettivamente sudorazione e arrossamento. Normalmente, questa sudorazione e arrossamento sono sotto controllo simpatico.
In altre parole, dopo che il nervo auricolo-temporale è stato danneggiato, le sue fibre parasimpatiche ricrescono non solo per controllare la salivazione, ma anche per controllare la sudorazione e il rossore dopo che una persona è stata stimolata con il cibo. Inoltre, in alcune persone, questo modello asimmetrico di sudorazione può estendersi del tutto oltre il viso e influenzare il tronco, le braccia e le gambe. Maggiore è la superficie corporea interessata, più gravi sono i sintomi.
Cause
Tutto ciò che danneggia il nervo auricolo-temporale può provocare la sindrome di Frey, inclusi i seguenti:
- Chirurgia della ghiandola parotide (causa principale)
- Trauma contusivo alla guancia
- Chirurgia del collo
- Infezione cronica dell'area parotide
- Frattura mandibolare
- Frattura dell'articolazione temporo-mandibolare
- Chirurgia dell'articolazione temporo-mandibolare
- Rimozione delle ghiandole sottomandibolari
- Rimozione della ghiandola tiroidea
- Simpatectomia toracica (viene eseguito un intervento chirurgico per controllare la sudorazione)
- Trauma o lesione alla nascita dopo il parto con il forcipe (nei neonati)
Negli anni '40, la chirurgia della ghiandola parotide fu resa popolare nel Regno Unito per trattare un'ampia varietà di condizioni, sia cancerose che non cancerose. Sudorazione gustativa insieme a molti altri effetti avversi, tra cui lesioni del nervo facciale, diminuzione della sensibilità facciale, fistola salivare, ematoma e cheloidi sono stati comunemente osservati tra i pazienti sottoposti a intervento chirurgico alla ghiandola parotide. Da notare, le persone a cui viene rimossa l'intera ghiandola parotide hanno maggiori probabilità di sperimentare la sindrome di Frey rispetto a quelle a cui è stata rimossa solo una parte della ghiandola parotide.
La sindrome di Frey può anche essere vista con le altre seguenti condizioni neurologiche:
- Herpes zoster facciale
- Chorda tympani infortunio
- Cefalea a grappolo
- Neuropatia diabetica
- Encefalite
- Siringomielia
- Tumore nel tronco simpatico cervicale
La maggior parte delle persone che soffrono di sudorazione gustativa non ne sono infastidite, solo tra il 10 e il 15% delle persone che la sperimentano cerca assistenza medica. Inoltre, dopo un intervento chirurgico alla parotide, solo il 10% dei pazienti riferisce sintomi indicativi di questa condizione. Tuttavia, dopo ulteriori domande, il 30-50% dei pazienti ammetterà i sintomi della sudorazione gustativa. La sindrome di Frey di solito compare tra 1 e 12 mesi dopo l'intervento.
La sindrome di Frey può accadere a persone di qualsiasi età. Tuttavia, è raro nei neonati e nei bambini che subiscono davvero lesioni alla zona parotide solo dopo il parto con il forcipe e le lesioni dovute al parto sono rare.
Nei bambini, l'allergia alimentare può essere confusa con la sindrome di Frey. Tuttavia, si verificano i sintomi dell'allergia alimentare dopo l'ingestione di cibo non durante masticare.
Diagnosi
Il modo più semplice per diagnosticare la sindrome di Frey prevede l'applicazione di polvere di amido iodato (indicatore) sul viso. Questa procedura è chiamata test minore. Al paziente vengono quindi somministrati caramelle al limone o altri cibi dolci per stimolare la sudorazione. Le aree colpite in cui si formano le goccioline di sudore diventano blu-nere. Le goccioline possono essere facilmente rimosse dal viso in modo che il test possa essere ripetuto. Questo test può essere utilizzato anche per testare la sindrome di Frey in persone senza sintomi (cioè pazienti asintomatici).
Sebbene questo test sia accurato, non dimostrerà la gravità della condizione. Inoltre, questo test comporta il rischio potenziale di inalazione della polvere di amido. Questo test deve essere somministrato sulla pelle secca e non deve essere utilizzato in persone che sudano molto.
Un altro test diagnostico più costoso e coinvolgente per determinare se una persona ha la sindrome di Frey coinvolge un metodo di biosensibilità che utilizza elettrodi enzimatici che rilevano i livelli di L-lattato sulla pelle.
Un test più rudimentale per la sindrome di Frey prevede l'applicazione di carta velina monostrato sul viso per verificare la sudorazione dopo che il paziente è stato stimolato con un alimento dolce.
Infine, la termografia medica a infrarossi può essere utilizzata per visualizzare la sindrome di Frey. Questo test diagnostico richiede che la temperatura e l'umidità nella stanza siano costanti. In primo luogo, dopo la stimolazione, viene visualizzato un punto caldo che corrisponde alla dilatazione dei vasi sanguigni sottocutanei. In secondo luogo, viene visualizzato un punto freddo che rappresenta la sudorazione gustativa. Questi cambiamenti sono più difficili da visualizzare nelle persone con la pelle più scura.
Trattamento
Nella maggior parte delle persone, la sindrome di Frey scompare da sola entro un periodo massimo di 5 anni. Le persone con sintomi lievi dovrebbero essere rassicurate che la condizione passerà da sola senza trattamento.
In coloro che sono gravemente colpiti dalla condizione, la sudorazione gustativa è comunemente il sintomo più angosciante e spinge una persona a cercare aiuto.
Botox
Recenti ricerche basate sull'evidenza indicano la terapia con Botox come il modo più promettente e di successo per trattare la sudorazione gustativa e il rossore della sindrome di Frey. Più specificamente, la terapia con Botox ha dimostrato di essere efficace al 98% nel trattamento dei sintomi della sudorazione gustativa. La terapia con Botox si è dimostrata efficace anche nelle persone che soffrono di sudorazione gustativa secondaria alla neuropatia diabetica, un tipo di danno ai nervi dovuto al diabete.
In un articolo del 2017, Lovato e coautori scrivono quanto segue:
"La terapia BTX [Botox] ha un grande successo nel trattamento della sudorazione gustativa (sindrome di Frey) e potrebbe essere considerata il trattamento gold standard per questa complicanza post-parotidectomia".
Quando si tratta la sindrome di Frey con la terapia Botox, un medico deve prima identificare l'area interessata mediante il test Minor. Quest'area viene quindi divisa in diversi quadrati più piccoli, che sono compresi tra 1 e 1,5 cm. Botox viene quindi iniettato in ciascuno di questi quadrati per provocare un effetto diffuso e uniforme.
In particolare, sono stati provati altri trattamenti per la sindrome di Frey.Per la maggior parte, questi trattamenti forniscono un sollievo limitato o nullo.
Antitraspiranti
In primo luogo, sono stati applicati antitraspiranti sulla zona interessata dalla sudorazione gustativa.Alcuni pazienti hanno riportato un sollievo limitato per un periodo di diverse settimane grazie agli antitraspiranti. Per ottenere i migliori risultati, una forma gel dell'antitraspirante viene applicata di notte sulla pelle asciutta e lavata via al mattino. È possibile utilizzare un asciugacapelli per asciugare l'antitraspirante dopo l'applicazione.
Per un periodo di 12 ore dopo l'applicazione, il paziente deve evitare di radersi l'area trattata. Nel tempo, poiché la sudorazione gustativa fa il suo corso e si risolve da sola, è possibile utilizzare meno dosaggi di antitraspiranti e i pazienti non avranno bisogno di applicare antitraspiranti quotidianamente. Da notare, gli antitraspiranti possono agire come irritanti per la pelle e provocare infiammazioni. È inoltre necessario prestare attenzione per evitare l'introduzione dell'antitraspirante negli occhi.
Anticolinergici topici
In secondo luogo, gli anticolinergici topici sono stati usati per trattare la sindrome di Frey. Questi anticolinergici includono scopolamina, glicopirrolato e difemnanilmetilsolfato e possono essere applicati come soluzioni roll-on o creme. Gli anticolinergici possono migliorare i sintomi per circa 3 giorni.
È importante sottolineare che gli anticolinergici vengono assorbiti dalla pelle e potrebbero causare effetti avversi sistemici tra cui secchezza delle fauci, visione offuscata, prurito agli occhi, ritenzione urinaria, aumento della frequenza cardiaca e allergie. Inoltre, gli anticolinergici non devono essere utilizzati nelle persone con glaucoma, diabete mellito, malattie della tiroide, uropatia ostruttiva, nonché malattie epatiche, renali, cardiovascolari o del nervo centrale.
Opzioni chirurgiche
Terzo, è stato tentato senza successo un intervento chirurgico per attenuare i sintomi della sindrome di Frey, tra cui simpatectomia cervicale, neurectomia timpanica, trasferimento di trasferimento sternocleidomastoideo e innesti di grasso del derma. Inoltre, vari materiali e barriere di interposizione sono stati usati per trattare la sudorazione gustativa.
Comprensibilmente, la maggior parte delle persone che sviluppano sudorazione gustativa secondaria a un intervento chirurgico sono riluttanti a ricevere ulteriori interventi chirurgici per trattare questa condizione.