
Contenuto
Ci sono molte complicazioni extra-intestinali che possono verificarsi con la malattia infiammatoria intestinale (IBD) tra cui artrite, malattie del fegato, disturbi nutrizionali, anemia e disturbi della pelle. I disturbi della pelle sono un problema abbastanza comune e possono colpire fino al 25% delle persone che convivono con IBD. Un tipo di malattia della pelle che può verificarsi in pazienti con IBD è il pioderma gangrenoso.È possibile che qualcuno con pioderma gangrenoso venga inizialmente diagnosticato erroneamente se gli operatori sanitari che osservano le lesioni sulla pelle non lo collegano all'IBD. Ciò potrebbe significare che il trattamento utilizzato all'inizio non è efficace. Ecco perché è così importante che le persone con IBD si presentino al gastroenterologo con nuovi problemi, anche se inizialmente sembrano estranei alla malattia gastrointestinale. Potrebbe essere necessario consultare uno specialista delle MICI o un dermatologo con esperienza con pazienti con MICI per fare la diagnosi corretta e iniziare il trattamento.
Questa foto contiene contenuti che alcune persone potrebbero trovare grafici o inquietanti.
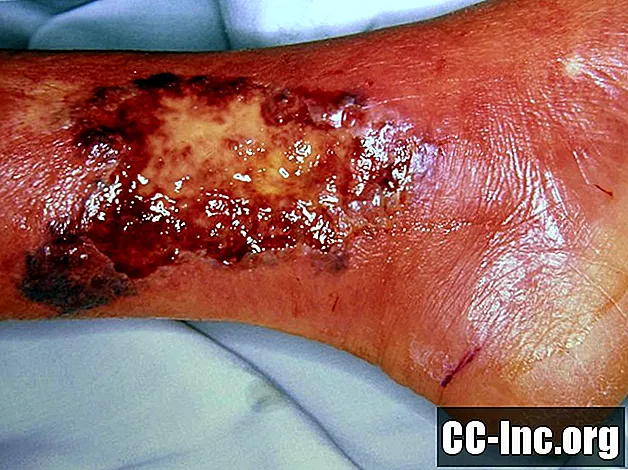
Panoramica
Il pioderma gangrenoso è una malattia della pelle che colpisce circa il 5% delle persone con colite ulcerosa e circa l'1% delle persone con malattia di Crohn. Alcune delle altre malattie associate al pioderma gangrenoso includono l'artrite reumatoide, le discrasie del sangue mieloide e l'epatite. Il pioderma gangrenoso può apparire inizialmente come una vescica, una protuberanza rossa o una pustola e potrebbe essere qualcosa che sembra che potrebbe guarire da solo. Tuttavia, la lesione non guarisce e alla fine forma un'ulcera. Le ulcere possono comparire da sole o in gruppo e si trovano comunemente alle estremità, ma compaiono più frequentemente sulle gambe che sulle braccia.
Come inizia
Il pioderma gangrenoso può iniziare rapidamente nella posizione di una precedente lesione minore alla pelle, come un graffio, una puntura o un taglio. La pelle circostante si rompe e rapidamente si forma un'ulcera. Le ulcere del pioderma gangrenoso hanno bordi unici e indistinti di colore violaceo. Inoltre tendono ad essere piuttosto dolorosi e lenti a guarire. I medici non sono sicuri di cosa causi il pioderma gangrenoso, ma teorizzano che potrebbe essere una condizione autoimmune, poiché è correlata ad altre malattie autoimmuni.
Come il pioderma gangrenoso si collega all'IBD
Fino al 50% dei casi di pioderma gangrenoso si verifica in persone con una forma di IBD. A volte, il verificarsi di queste ulcere corrisponde a una riacutizzazione attiva di IBD e può rispondere quando l'IBD sottostante viene trattata con successo. Altri casi, tuttavia, non sembrano essere direttamente correlati all'attività della malattia e il pioderma gangrenoso può iniziare o addirittura peggiorare quando l'IBD è quiescente.
Trattamento
Per confermare la diagnosi di pioderma gangrenoso attraverso test diagnostici, è possibile consultare un dermatologo. Le ulcere possono essere tamponate e coltivate per testare le infezioni e possono essere eseguite e testate biopsie per escludere altre cause. Poiché il pioderma gangrenoso non è effettivamente causato da un batterio, gli antibiotici potrebbero non essere efficaci come trattamento.
Le ulcere di pioderma gangrenoso più piccole possono essere trattate con:
- Bendaggio compressivo
- Creme o iniezioni di steroidi
- Antibiotici antinfiammatori orali
- Medicazioni di crema sulfadiazina d'argento o idrocolloidi
Ulcere più grandi che il trattamento resistente può richiedere una terapia più intensa con:
- Steroidi
- Ciclosporina
- Ciclofosfamide
- Metotrexato
- Unguento al tacrolimus
Linea di fondo
Se hai una lesione sospetta o che non guarisce, consulta il tuo medico di base o il gastroenterologo il prima possibile per un possibile rinvio a un dermatologo. Uno specialista in dermatologia, preferibilmente uno che ha esperienza con altri pazienti con IBD, può diagnosticare e trattare correttamente questa condizione della pelle.